انواع دیستروفی عضلانی
بیماری دیستروفی عضلانی چیست؟
قبل از اینکه دیستروفی عضلانی را تعریف کنیم ابتدا لازم است با بیماری عصبی عضلانی آشنا شویم. بیماری عصبی عضلانی یا بیماری نوروماسکولار همان طور که از نام آن مشخص است شامل اختلالات رشته های عصبی و عضلات بدن می باشد. بیماری عصبی عضلانی بر اساس مکانیسم بروز بیماری، سن بروز، نوع وراثت و سیر پیشرفت بیماری به چند نوع تقسیم می شود: ۱- بیماری عضلانی یا میوپاتی، ۲- بیماری رشته های عصبی یا نوروپاتی، ۳- بیماری محل اتصال عصب و عضله یا نوروماسکولار. انواع شناخته شده دیستروفی عضلانی گروهی از بیماریهای مزمن و ارثی عضلانی هستند که با ضعف عضلانی و تخریب پیشرونده فیبرهای عضلانی نمایان می شوند. اولین گزارش دیستروفی عضلانی درباره دو برادر مبتلا بوده که در سال ۱۸۳۶ انجام شد.

علایم انواع دیستروفی عضلانی چیست؟
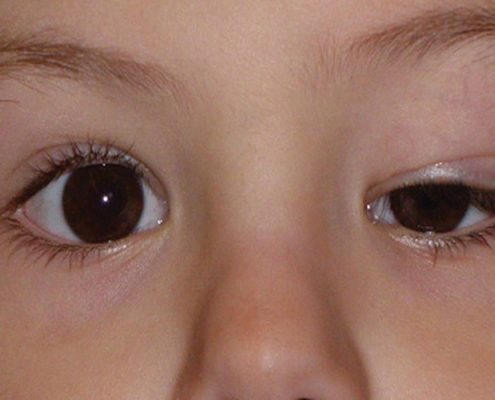
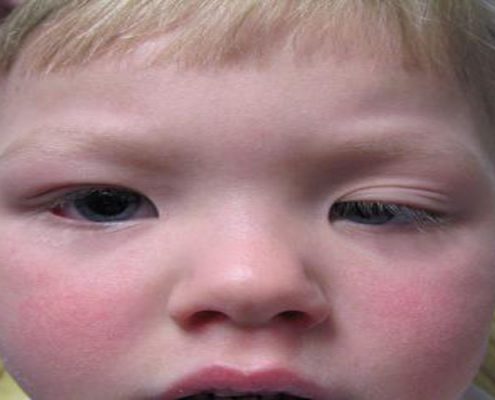
انواع دیستروفی عضلانی اغلب بیماری ژنتیک بوده که سی نوع از انواع ارثی آن وجود دارد. در همه انواع دیستروفی عضلانی، ضعف عضلانی و تحلیل عضلات که به صورت مزمن و بسیار کند و پیشرونده است، نمای غالب بالینی می باشد. علایم بالینی اغلب انواع دیستروفی عضلانی مشابه بوده ولی از نظر زمان شروع علایم از دوره شیرخوارگی، کودکی، نوجوانی تا دهه سوم عمر متفاوت هستند. علایم انواع دیستروفی عضلانی به صورت ضعف عضلانی در اوایل دوران کودکی بصورت گریه ضعیف، شلی نوزادی، تأخیر تکامل حرکتی، عفونت های مکرر ریوی، عدم توانایی بلند شدن، سختی و ناتوانی در بالا رفتن از پله و کاهش توده عضلات بروز می کند. ضعف عضلانی در اغلب موارد دیستروفی عضلانی بیشتر عضلات پروگزیمال مانند عضلات ران پا و یا بازو را گرفتار می کند. ضعف پیشرونده عضلانی موجب اختلالات حرکتی و عدم تعادل شده که بتدریج پیشرفت کرده و بدشکلی مفاصل محوری ستون فقرات و اندامها را ایجاد می کند.

شایع ترین انواع دیستروفی عضلانی کدامند؟
دیستروفی عضلانی دوشن؛ شایع ترین نوع دیستروفی عضلانی، بیماری دیستروفی عضلانی دوشن بوده که به علت جهش در بزرگترین ژن بدن ، ژن دیستروفین ایجاد می شود ، جهش های منجر به حذف و یا دوپلیکاسیون اجزای ژن دیستروفین می توانند باعث عدم ایجاد پروتئین دیستروفین و یا تولید ناقص دیستروفین شود که تخریب عضلات نتیجه آن خواهد بود. دیستروفینوپاتی به دو نوع بیماری دیستروفی دوشن و بیماری دیستروفی بکر وجود دارد که بسیار شبیه به هم هستند اما سیر پیشرفت بیماری در نوع بکر آهسته تر است، ضعف عضلانی دیرتر شروع می شود و بیماران دیرتر توانایی راه رفتن را از دست می دهند و گاهی تا ۱۶ سالگی و گاه تا ۲۰ سالگی قادر به راه رفتن می باشند.

دیستروفی عضلانی مادرزادی؛ دیستروفی عضلانی مادرزادی با بروز زودهنگام ضعف عضلانی و شلی اندام و نیز همزمان درجاتی از کنتراکچر یا سفتی مفاصل در این بیماری وجود دارد. علایم بیماری دیستروفی عضلانی مادرزادی اغلب در دوره نوزادی و یا قبل از اولین سال بعد از تولد ظاهر می شود. امروزه با تشخیص ژنتیک پیشرفته پنج نوع بیماری دیستروفی عضلانی مادرزادی شناخته شده است.
تشخیص انواع دیستروفی عضلانی چگونه است؟
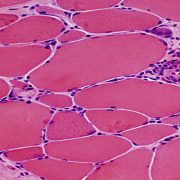
تشخیص دیستروفی عضلانی با توجه به نوع علایم بالینی، وجود سابقه خانوادگی از موارد مشابه یا بیماری عضلانی، (انجام بررسی آزمایشگاهی از جمله آنزیم cpk عضلانی)، نوار عصب و عضله، بیوپسی عضله و آزمایشات ژنتیک امکان پذیر است.
دکتر محمدکاظم بخشنده فوق تخصص مغز و اعصاب کودکان فلوشیپ نوروماسکولار